硬脊膜外腔阻滞临床应用
硬膜外阻滞可使颈部以下任何截段产生麻醉作用。由新生儿至老年已有丰富的临床经验。但为了取得确切可靠的麻醉作用和良好效果,还须据临床条件和病人情况分析考虑,作出适当的实施方案。
阻滞技术 (1)硬膜外腔穿刺术: 由第三颈椎至第五腰椎的各棘突间隙都可进行穿刺。无论在颈、胸、腰部穿刺,病人均可取侧卧位。中线进入法是最常采用的径路。穿刺针取上、下两棘突连线的中点进入,穿过皮肤、皮下组织、棘上和棘间韧带,此时穿刺针遇到较强而有弹性的阻力为黄韧带所致。如将穿刺针稍用力推进若干毫米,即可感到穿透黄韧带时阻力突然消失的感觉,此种穿透黄韧带的感觉称“阻力消失感”,是证明穿刺针进入硬膜外腔的方法之一。穿刺针进入硬膜外腔时可有负压出现,将一滴药液置于穿刺针尾端,当穿刺入硬膜外腔时,液滴可被吸入,此称“悬滴试验”。利用充有液体并带气泡的毛细玻璃管接于穿刺针尾端,负压出现时即将气泡(或液体)吸入,称“毛细管试验”,是悬滴试验的改进。以同理检验负压的方法很多。负压试验虽是传统鉴别穿刺针是否进入硬膜外腔的重要方法,但可有假象出现,故须与其他检查互相对照,经穿刺针注入小量空气或液体,如穿刺针的位置正确,注入时有向空腔内注射的感觉(无阻力)。向硬膜外腔注气后,当注射器由穿刺针上卸下时,往往还可闻到气体经穿刺针回流出来的“嘶”声。经穿刺针置入导管是否顺利无阻是最后也是最重要的验证。中线穿刺遇有困难时,可采用侧入法。侧入法的穿刺点可选距中线3~4cm处,进针时取向中线及向颅端各约45°角的方向推进。此时穿刺针已不再
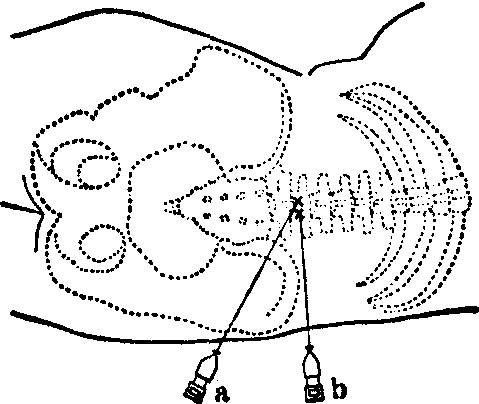
硬膜外腔穿刺
a. 中线进入法 b. 侧入法
(2) 置管:连续法所用的导管必须软而柔韧,壁薄而光滑,其外径与穿刺针内径相吻合,置入时不感滞涩或松旷。当导管端穿过针端时,可有克服阻力的感觉。此后,每次可将导管送入1cm。导管留置于硬膜外腔的长度一般以不超过4cm为宜。导管在硬膜外腔笔直推进的深度一般甚难超过一个椎体,导管置入过长未必能取得更高平面的阻滞,甚至反可增加了麻醉失败的机会。导管置入深度仅3cm或更少即受阻而无法深入时,往往说明穿刺针并未位于硬膜外腔。导管正确置入后即可一手固定导管,另一手将穿刺针退出,导管即被留置于硬膜外腔待用。
麻醉药选择 硬膜外阻滞宜选用浸透作用较强的局麻药,浓度要求较其它阻滞法为高,以保证麻醉作用的迅速发生和完善。利多卡因的性能较符合以上要求,为最常使用的药物。成人一般采用1.5~2%的溶液,小儿则用0.75~1.5%溶液。注药后5~12分钟(平均7分钟)发生作用。丁卡因浸透作用较弱,注药后作用潜伏期较长(10~15分),阻滞作用较可靠,也是较常用的药物。如果与利多卡因混合,作用即能互相补充。以等量的2%的利多卡因与0.33%的丁卡因混合,可使作用潜伏期不致过久,且麻醉作用持续较长。普鲁卡因浸透及弥散作用均较弱,很少应用。丙胺卡因则有引起异性血红蛋白尿的缺点,用量超过600mg时更易发生,故也很少应用。布比卡因(丁吡卡因)低浓度(0.5%以下)时主要使感觉神经阻滞,对运动神经的影响不显著,主要用于分娩镇痛,效果满意,但很少影响腹肌张力。如需肌肉松弛,宜用0.75%溶液。各种麻醉药浓度的选择参考表1。
局麻药中加入肾上腺素(1:200,000) 可使麻醉作用时间有所延长,并延缓局麻药被吸收入血液循环的时间,减少药物的周身反应。对此尚有异议,有人认为肾上腺素可使麻醉作用的潜伏期延长,且肾上腺素被吸收后所引
表1 硬膜外阻滞各种局麻药浓度
| 药 名 | 最低浓度 | 最高浓度 | 常用浓度 |
| 利多卡因 Lidocaine | 0.5% | 2% | 1.5~2% |
| 丁卡因 Dicaine | 0.05% | 0.5% | 0.25~0.33% |
| 氯普鲁卡因 2-Chlorprocaine | 1.5% | 3% | 2~3% |
| 美匹伐卡因(卡波卡因) Mepivacaine, (Carbocaine) | 0.5% | 2% | 1.5~2% |
| 普鲁卡因 Procaine | 1% | 5% | 2~3% |
| 丙胺卡因 Prilocaine | 0.5% | 3% | 1.5~2% |
| 丁吡卡因(布比卡因) Bupivacaine | 0.25% | 0.75 | 0.5~0.75 |
单次阻滞虽有创伤较小的优点,但由于硬膜外阻滞时个体用药剂量差异很大,单次法不能后续注药,给药常属“折衷”的剂量,对体格健壮者可能不足,衰弱者则又可能剂量过大。表2所列局麻药剂量,可供单次阻滞时参考。
表2 单次硬膜外腔阻滞用药剂量(参考)
| 药 名 | 浓度(%) | 容积 (ml) | 剂量 (mg) | 潜伏期 (min) | 作用持 续时间 (min) |
| 普鲁卡因 丁卡因 氯普鲁卡因 | 1~3 0.25~0.5 1~3 | 20~40 15~30 15~30 | 200~900 37.5~150 150~900 | — — — | 30~45 180~360 40~60 |
| 利多卡因 卡波卡因 丁吡卡因 依替杜卡因 (Etidocaine) | 1~2 1~2 0.25~0.75 1~1.5 | 15~30 15~30 15~30 15~30 | 150~500 150~500 37.5~225 150~300 | 15 15 16.5 10.85 | 60~180 60~180 180~360 180~360 |
药液分布影响因素 穿刺注药部位和药液的容积是决定麻醉范围的主要因素。临床麻醉作用的表现基本上是以注药点为中心而向颅端和骶端扩散的,利用造影剂观察所见与此不尽相同。各种手术时常用的穿刺点归纳于
表3 穿刺点(参考)
| 部位 | 手 术 | 穿 刺 点 |
| 颈部 上肢 胸壁 上腹部 下腹部 | 甲状腺,颈淋巴结等 肩胛部,上肢 乳腺 胃、肝、胆、脾手术 小肠,大肠,阑尾 | 颈3~3;颈4~5;颈5~6 颈7~胸1;胸1~2 胸1~2;胸2~3;胸3~4 胸7~8;胸8~9 胸9~10;胸10~11; 胸11~12 |
| 盆腔 | 子宫,卵巢,膀胱 | 腰2~3(胸12~腰1 和腰3~4双管) |
| 下肢 | 用止血带的手术 不用止血带的手术 | 腰1~2 腰3~4;腰4~5 |
麻醉药液容量应根据病人的年龄、体质状况及合并的特殊病情进行考虑。青壮年病例,麻醉每对颈、胸、腰神经的药液分别为1.5ml、2.0ml、2.5ml。老年或脱水、恶病质等病情时剂量则大为降低,有时仅为正常量的1/5~1/8。儿童要求的剂量相对较高。
药液虽凭重力作用在硬膜外腔中有下沉的趋势,但由于腔内蜂窝组织的阻碍,利用体位来调节阻滞的效果并不明显。药物注射过速可使颅内压一过性增高,对阻滞范围的扩散无明显的影响。注药过于缓慢,可能导致麻醉作用不全。一般以0.5~1ml/s的速度注入较为相宜。如所用导管内径过于纤细又或导管在硬膜外腔内发生锐角屈曲以致注药时阻力极大时,影响麻醉作用,麻醉效果则不佳。
辅助药的应用 辅助药可使病人镇静,防止内脏牵引痛和增进麻醉效果。但须以硬膜外阻滞平面足够和麻醉作用有效为基础。如阻滞作用不全或阻滞平面消退,既使投以大量辅助药,病人得不到镇静,反表现为烦躁甚至失去控制的乱动,影响手术的进行。在脊神经被广泛阻滞后,使用很小剂量的镇静药,病人即能安然进入睡眠状态。最常使用的辅助药是哌替啶(25mg) 与异丙嗪(12.5mg)的合剂,可静脉注射。成人一般并无使用氯丙嗪或乙酰丙嗪等强效镇静药的必要。小儿的心血管功能较为活跃,无论阻滞作用如何完善,也需较充分的镇静方能使之接受手术,可于上述合剂中加入与异丙嗪等量的氯丙嗪或相当量的乙酰丙嗪,剂量按异丙嗪0.5~1.0mg/kg计算。完全不能合作的小儿则需于基础麻醉的基础上进行硬膜外阻滞。
硬膜外阻滞与辅助药合用实际已是一种复合麻醉。更进 一步的复合则是与小剂量全麻药、浅全麻或气管内麻醉的配合使用。小量氯胺酮(15~25mg) 可解除内脏牵引痛,即便硬膜外阻滞的平面较平时稍低也无碍。某些腹腔内大手术 (如肝叶切除等) 或于术中必须施行降压(如嗜铬细胞瘤切除)时,硬膜外阻滞也可与气管内麻醉复合使用,此时全麻深度虽只足以保持病人神志消失,但病人仍能耐受气管内导管的留置。
麻醉管理 麻醉管理是否恰当,往往在很大程度上影响着麻醉的效果。
(1) 麻醉与手术的配合: 在整个阻滞截段中,麻醉作用以此截段的中部最为完善,然后向两端逐渐消减。麻醉时必须使麻醉最完善部分与手术切口吻合。穿刺点合适,多数情况下可达此目的,但也不无例外。麻醉诱导期中最早出现麻醉现象的部位,即是以后麻醉作用最完善的部位,麻醉诱导时如发现此部位与手术切口远离,可另行穿刺置管,否则有手术中被迫更改麻醉方法的可能。麻醉作用与手术野未能吻合时,盲目或反复增加注药有可能使麻醉范围无必要地扩大,甚会导致呼吸肌的麻痹。因此,阻滞范围应与手术操作相配合,如于腹内手术操作时,要求较高的麻醉平面,吻合操作时则不然。麻醉管理应避免探查时平面不够而被迫追加注药。
(2) 重要器官功能的监测和维护: 硬膜外阻滞使外周阻力降低,使血压较麻醉前稍低,但组织灌流并未减少,无须纠正血压。但重要器官(心、脑等)已有缺血的病例,应维持血压接近麻醉前的水平为宜,必要时对这些器官的功能进行持续的监测。维护呼吸功能是麻醉时的重要环节,硬膜外阻滞时也不应忽视。随着临床经验的积累,危重、急症病例采用硬膜外阻滞者也日见增多,手术期间对其病理生理的动态(如中心静脉压、尿量等)更应注意监测。
(3)复合麻醉的原则和技术: 硬膜外阻滞复合用辅助药时,仍以发挥硬膜外阻滞的效能为主。硬膜外阻滞与全麻复合时二者也有主次之分,前者主要起控制血压或肌肉松弛,镇痛,降压等作用。全麻(气管内)的作用主要便于呼吸管理,并使病人神志消失,但驱除精神因素后,与硬脊膜外阻滞合并应用时,情况变的更加复杂,如果掌握得当,仍可取得很好的临床效果,掌握不当,可发生失误,甚至造成事故。
手术麻醉特点 因手术部位不同而异。
(1) 颈部手术:由于麻醉药液在颈部较难向上方扩散,颈部手术时宜选用较高的棘间隙进行穿刺。穿刺的难度可能随穿刺点的移高而增加,一般病例选用颈3~4间隙不太困难。如果穿刺点选择不当,麻醉的截段可能与手术切口不相吻合,麻醉作用主要集中于胸部,手术实际是在麻醉截段的上沿进行,此时为满足手术要求,如追加注药和加用大剂量的辅助药,未必能使情况有根本的改善,却可造成呼吸抑制,引起呼吸麻痹甚至心跳停止。为避免呼吸肌抑制,可采用稀释的局麻药溶液 (例如1.25~1.5%的利多卡因),但如手术时,颈深部组织牵引较重,稀释液的阻滞作用不能使牵引痛完全消失,可选择较高的穿刺点注入小容量 (数毫升)浓度较高(例如2%的利多卡因)的局麻药液,既不影响呼吸,又较好的缓解牵引不适感觉。
(2) 上肢手术: 上肢长时间手术以硬膜外阻滞较 (臂丛阻滞)好,但有时有单侧麻醉的表现。因此,如系双侧手术,穿刺和置管均宜力求不偏离中线为好;单侧手术最好将穿刺针指向手术侧,避免手术侧麻醉作用不全而健侧却麻醉作用完善的后果。
(3) 胸部手术: 硬膜外阻滞用于胸壁时,麻醉作用较局部浸润或椎旁神经阻滞较为完善,术后并发症较用全麻显著少见,应用较广。对范围广泛(例如乳癌根治术)的手术,可采用淡浓度溶液的双管法。手术较局限但需切除肋骨者,仍采用较浓的溶液。胸内手术需同时采用胸内交感、迷走、膈神经及肺门(肺脏手术)神经阻滞,才可避免术中纵隔扑动和呛咳反射。由于硬膜外腔阻滞下施行胸内手术,呼吸管理远不如气管内麻醉时方便有效,故很少采用。
(4) 腹部手术:上腹部手术虽可使阻滞平面高达胸
 水平,但由于迷走神经未被阻滞,牵引内脏时有一定程度的不适感,因此,需要应用辅助药。如辅助药的需求量过大,往往是阻滞平面不够高的缘故,应适当调整。下腹部手术中,因小肠、结肠等系膜较长的器官不会发生牵引不适感,阻滞平面可适当降低。阑尾的解剖位置相对较为固定,要求较高(胸4)的阻滞平面。盆腔内脏器属于骶神经支配,采用双管阻滞效果较佳; 单管阻滞则可能需要注入较大容量的麻醉药液,才可确保骶神经的阻滞。
水平,但由于迷走神经未被阻滞,牵引内脏时有一定程度的不适感,因此,需要应用辅助药。如辅助药的需求量过大,往往是阻滞平面不够高的缘故,应适当调整。下腹部手术中,因小肠、结肠等系膜较长的器官不会发生牵引不适感,阻滞平面可适当降低。阑尾的解剖位置相对较为固定,要求较高(胸4)的阻滞平面。盆腔内脏器属于骶神经支配,采用双管阻滞效果较佳; 单管阻滞则可能需要注入较大容量的麻醉药液,才可确保骶神经的阻滞。(5) 会阴、肛门、直肠手术: 此类手术较适于脊麻或骶管阻滞,经腰4~5或腰3~4向骶侧置管,仅需注入小量(数毫升)的麻醉药溶液便可获得类似骶管阻滞的效果。但如需肛门括约肌松弛良好,仍需采用较大容量和较高浓度的溶液,且须给以充分的扩散时间。
(6) 下肢手术: 脊麻效果对下肢手术最佳,但硬膜外阻滞有时效果却难以满意,尤其施行小腿以下的手术,并须同时于大腿安置止血带时。如因手术时间或其它原因而必须采用连续硬膜外阻滞,应以较大剂量并提前十数分钟施行麻醉,以使手术野及止血带部位都能产生较充分的麻醉作用。当首次麻醉作用满意出现以后,后续注药即能迅速扩散,麻醉作用便不致延迟。
- 险句是什么意思
- 险叵是什么意思
- 险吼是什么意思
- 险咾过关是什么意思
- 险固是什么意思
- 险在前也,见险而能止,知矣哉。是什么意思
- 险地是什么意思
- 险地见机,转危为安是什么意思
- 险地难行是什么意思
- 险塞是什么意思
- 险境是什么意思
- 险境中的宽容是什么意思
- 险士是什么意思
- 险夷是什么意思
- 险夷不变应尝胆 道义争担敢息肩是什么意思
- 险奇雄峻 壮哉龙门是什么意思
- 险奥是什么意思
- 险奴是什么意思
- 险妄是什么意思
- 险妆是什么意思
- 险妈儿是什么意思
- 险妒是什么意思
- 险嫂是什么意思
- 险害是什么意思
- 险家乎是什么意思
- 险屯是什么意思
- 险山是什么意思
- 险山堡是什么意思
- 险峭是什么意思
- 险峰是什么意思
- 险峻是什么意思
- 险峻、高耸的样子是什么意思
- 险峻不平是什么意思
- 险峻不平的样子是什么意思
- 险峻不齐是什么意思
- 险峻峭绝是什么意思
- 险峻狭窄是什么意思
- 险峻狭窄的山路是什么意思
- 险峻的山是什么意思
- 险峻的山坡是什么意思
- 险峻的山岩是什么意思
- 险峻的山路是什么意思
- 险峻的山路石级是什么意思
- 险峻的栈道是什么意思
- 险峻的样子是什么意思
- 险峻的高山是什么意思
- 险峻陡峭是什么意思
- 险峻陡峭的山道是什么意思
- 险巇是什么意思
- 险工是什么意思
- 险巧是什么意思
- 险巾是什么意思
- 险形是什么意思
- 险形者,我先居之,必居高阳以待敌是什么意思
- 险彩是什么意思
- 险征是什么意思
- 险很是什么意思
- 险德是什么意思
- 险心是什么意思
- 险忌是什么意思