甲状腺激素thyroid hormone,TH
甲状腺滤泡上皮细胞分泌的激素。主要有两种:甲状腺素(thyroxine,T4),又称四碘甲腺原氨酸;三碘甲腺原氨酸(T3)。T3的生理活性比T4强得多(约5倍)。分3步合成:首先滤泡上皮细胞摄取血液中的碘;其次在过氧化酶作用下活化碘离子,进而使甲状腺球蛋白上的酪氨酸残基碘化;最后在甲状腺球蛋白上形成甲状腺激素,并在机体需要时释放出来。血液中的T3、T4大部分与血浆中某些蛋白质结合进行运输,少量的呈游离形式。主要功能:
❶促进体内大多数组织的耗氧率,增加产热,使基础代谢率增高;大剂量的甲状腺激素促进糖的吸收和肝糖原分解,并促进外周组织对糖的利用;促进体内某些组织蛋白质合成,但激素过多时则引起蛋白质分解加速;促进脂肪组织分解,使血液游离脂肪酸增高。
❷生命的早期影响脑与长骨的生长发育,该期如缺乏甲状腺素将引起智力迟钝和长骨生长停滞。
❸增强中枢神经系统的兴奋性;引起心率加快,心缩力增强和心输出量增加;促进消化液分泌和胃肠道运动等。甲状腺分泌TH受腺垂体分泌的促甲状腺激素所控制。(见“促甲状腺激素”、“甲状腺球蛋白”)
甲状腺激素jiazhuangxianjisu
甲状腺分泌的激素。包括T3(三碘甲腺原氨酸)和T4(四碘甲腺原氨酸),T4约占90%,但T3的活性比T4高5倍。甲状腺激素的生理功能主要为:(1)促进新陈代高谢,使绝大多数组织耗氧量加大,并增加产热。因此,寒冷可刺激甲状腺激素的分泌,而甲状腺机能亢进者往往基础代谢率增高,喜凉怕热。(参见“甲亢”)。(2)促进生长发育,对长骨、脑和生殖器官的发育生长至关重要,尤其是婴儿期。此时缺乏甲状腺激素则会患呆小症。(3)提高中枢神经系统的兴奋性。此外,还有加强和调控其它激素的作用及加快心率、加强心缩力和加大心输出量等作用。甲状腺激素的分泌主要受下丘脑和垂体的调节(即所谓下丘脑——垂体——甲状腺轴)。下丘脑分泌促甲状腺素释放激素(一种三肽,简称TRH),促进腺垂体合成和分泌促甲状腺素(简称TSH);TSH有促进甲状腺细胞增生、加速合成和分泌甲状腺激素的作用。而血中甲状腺激素浓度对TSH的释放有反馈抑制作用。当甲状腺激素浓度高时,TSH分泌则减少,且腺垂体对下丘脑释放的TRH的反应性也降低;当甲状腺激素浓度低时,则这种对TSH的抑制作用减弱,对TRH的反应性加强,于是TSH和甲状腺激素的分泌又增加。如此相互影响和制约,使血中甲状腺激素浓度相对恒定。此外,甲状腺还有一整套自我调节功能,以适应食物中碘量的多少,保持适当的甲状腺激素浓度。雌激素等一些激素和许多外界环境的刺激也都会通过神经体液系统参与甲状腺激素合成与分泌的调节控制。甲状腺激素分泌过多或过少都会导致病理状态的发生。
甲状腺激素thyroid hormone
系由甲状腺腺泡细胞合成的胺类激素。包括三碘甲腺原氨酸T3和四碘甲腺原氨酸T4。合成的甲状腺激素与甲状腺球蛋白结合贮存于腺泡腔内,经蛋白水解酶分解方可释放入血。部分甲状腺激素在肝内代谢,其余在外周组织经脱碘失活。下丘脑分泌的促甲状腺素释放激素及腺垂体分泌的促甲状腺激素以及儿茶酚胺均可促进T3、T4的合成和释放。T3、T4的功能主要是促进物质能量代谢及脑和长骨的生长发育。T3、T4分泌减少可发生呆小病;甲状腺机能亢进时,T3、T4分泌增加。
甲状腺激素
甲状腺分泌的激素,主要包括甲状腺素 (3,5,3′,5′——四碘甲腺原氨酸,即T4)以及3,5,3′——三碘甲腺原氨酸(T3)。T3的生理活性较T4强3~4倍。
生物合成 甲状腺激素(TH) 由甲状腺滤胞上皮细胞所合成,合成后的TH以甲状腺球蛋白形式储存滤泡腔内。
TH的合成步骤包括聚碘、碘的氧化和酪氨酸碘化等三个基本过程,如下图示:
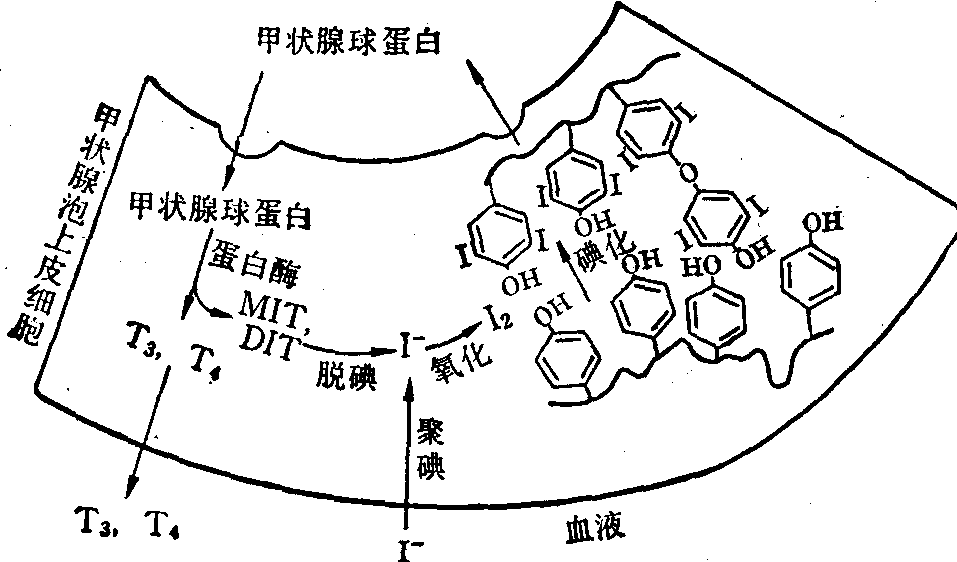
聚碘 通常食物每天可供应100~200μg碘,食物中的碘在胃肠道还原成为I-后被吸收入血液。甲状腺中碘的浓度比血浆高约25倍。当甲状腺功能亢进时,则可高于血浆数百倍,所以甲状腺具有强大的聚碘能力。甲状腺聚碘是逆浓度差进行的,为一种主动摄取,可称为 “碘泵”。需要消耗能量,能量来源于依赖Na+,K+的ATPase(Na泵)分解ATP所提供。
碘的氧化 I-进入滤泡上皮细胞后,需氧化成“活性碘”的形式,才能合成TH。I-的氧化是由过氧化物酶催化。
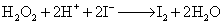 H2O2由生物氧化过程中产生。
H2O2由生物氧化过程中产生。酪氨酸的碘化和T4、T3合成 酪氨酸先与碘反应生成一碘酪氨酸(MIT)和二碘酪氨酸 (DIT),两分子DIT相连而成T4。T3则主要在周围组织中由T4脱碘产生,但在上皮细胞内也可由1分子MIT和一分子DIT连接生成(见下图)
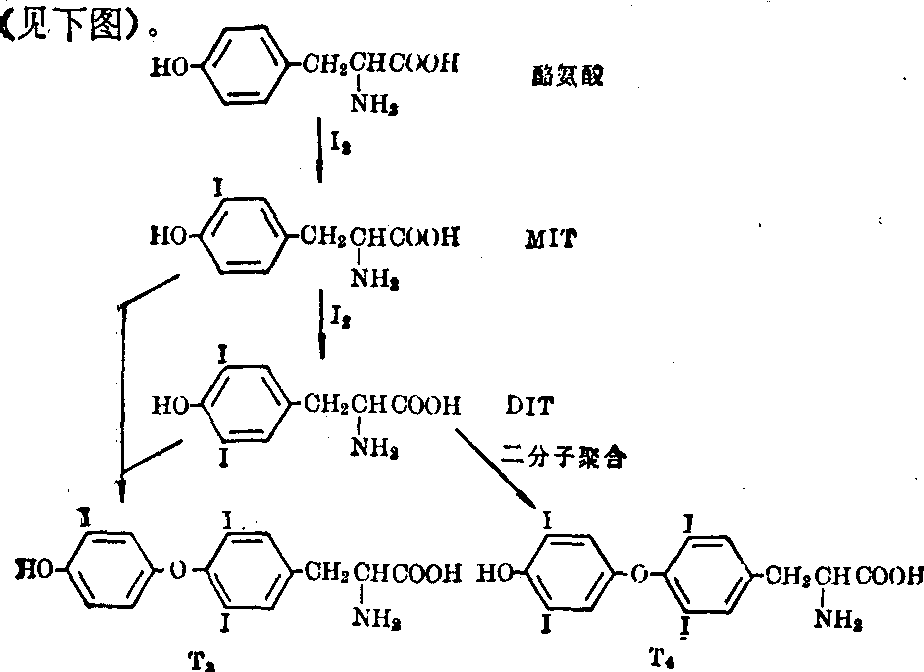
在上皮细胞内,上述碘化反应是在甲状腺球蛋白分子中的酪氨酸残基上进行,并非在游离存在的酪氨酸上进行。所以甲状腺激素的合成是在甲状腺球蛋白分子上进行。甲状腺球蛋白是一种糖蛋白,人体内的甲状腺球蛋白是由四条多肽组成,每条多肽链分子量为160 000,四条多肽链的聚合有两种形式: 一种是四条多肽链相互间的二硫键连接; 另一种是二条多肽链先以二硫键相连成为二聚体,后者再以共价键相连。甲状腺球蛋白分子的完整四聚体的立体结构必须完整才能使某些酪氨酸残基有恰当的空间位置,以便于碘化,以及使已碘化的酪氨酸结合成TH。每分子甲状腺球蛋白约含120个酪氨酸残基只有少数酪氨酸被碘化。在大鼠实验中发现缺碘时,甲状腺球蛋白分子中MIT和T3相对地增多,这可能是应付缺碘的一种代偿作用。合成T3所需的碘较合成T4少1/4,而T3的活性大于T4。因为在甲状腺球蛋白分子中T4/T3比率为12,而每天T4、T3分泌率的比率为3。可见在甲状腺内T4可以转变为T3。
碘化反应是在上皮细胞顶端内侧进行,已碘化的甲状腺球蛋白经泡溢作用排出到滤泡的泡腔中储存,滤泡内储存的甲状腺激素按正常分泌量计算,可供机体使用50~120d。
甲状腺激素的分泌和运输
分泌 当甲状腺受到促甲状腺激素 (TSH) 的刺激后,上皮细胞通过胞饮作用,把泡腔中的甲状腺球蛋白摄入滤泡上皮内,形成含有甲状腺球蛋白的小囊,此小囊在向细胞基底部的移动过程中与溶酶体融合,甲状腺球蛋白可被溶酶体中的蛋白酶水解,产生MIT、DIT、T4和少量T3。T4和T3扩散到细胞间隙再进入血液。MIT和DIT在腺上皮内可由脱碘酶催化而脱碘(见图)。此酶专一性比较高,对T4和T3以及在肽链上结合着的MIT及DIT均无作用。脱下的碘可再用于合成TH。这样就使碘可在滤泡上皮细胞内反复使用。
运输 虽然TH生理作用有2/3是由T3完成,但血浆中T3平均含量仅1.8nmol/L (0.12μg/dl),而T4的平均含量为108nmol/L(8.4μg/dl)。血浆中TH绝大部分与血浆中的某些蛋白相结合,能与TH结合的血浆蛋白有三种:
❶甲状腺素结合球蛋白(TBG): 约60%的T4及65~70%的T3是与TBG相结合,但T3结合不如T4紧密,亲和力要弱8~10倍。这一蛋白的电泳迁移率属α2-球蛋白。
❷甲状腺素结合前清蛋白(TBPA): 约30%的T4和约8%的T3与之结合,此蛋白的电泳迁移率在清蛋白电泳迁移率之前。
❸清蛋白: 约10%的T4和约22~27%的T3与之结合。
T4游离存在占总量0.03~0.04%,而T3游离存在占总量0.3%,只有游离的TH才是发挥生理效应的形式,T3的游离P部分较T4大约10倍,这是由于T3与TBG结合不紧密之故,因而T3进入细胞较T4容易,这是T3生理作用的发挥较T4迅速和强大的原因之一。
由于血浆蛋白所结合的碘化物主要是TH,故测定血浆蛋白结合的碘量(称作蛋白结合碘“PBI”),可以反映TH的量。游离的TH与结合的TH之间维持一定的平衡关系,当游离的TH被降解而浓度下降时,结合的TH就可解离而予以补充。这样既可防止TH从尿中排出,又可作为活性形式的TH在血循环中的储备,对其进入细胞以及对下丘脑一垂体的反馈作用发挥一定的调节作用。在甲状腺外的周围组织中存在着一种脱碘酶,可以将T4转变为T3,约有40%T4转为T3,这是T3的主要来源,血浆中的T3有1/3~2/3来源于此。T4的半寿期为6.1天,T3则较短仅24小时,T4除了降解为T3外本身也有一定的生理作用。
甲状腺激素的降解 甲状腺激素中1/3在肝脏与葡萄糖醛酸结合(少量与硫酸结合)经胆汁排入小肠,其中1/3~1/2又被重吸收,形成甲状腺激素的肠肝循环,未被吸收的由粪便排出,一部分葡萄糖醛酸甲状腺激素可从尿中排出。
少量T4和T3在周围组织中经过脱氨、脱羧可产生四碘甲腺乙酸和三碘甲腺乙酸。
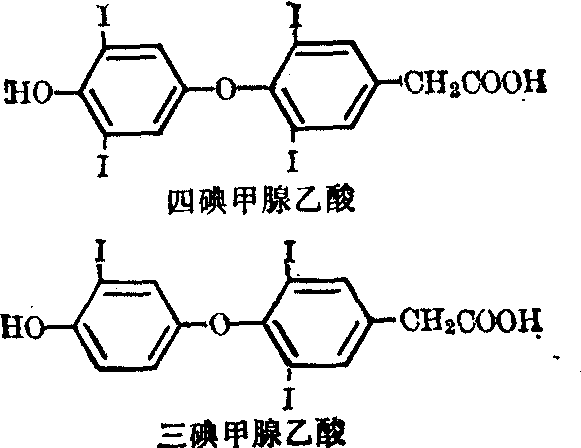
这些物质的生物活性很低。
甲状腺激素的作用原理 TH的靶细胞中,在质膜、胞浆、核及线粒体四处都已找到TH的受体,但质膜及胞浆受体的功能现尚不清楚,然而现知核及线粒体受体对TH的生理效应的发挥起重要的作用。TH具有多方面的生理作用。其作用原理主要有以下三个方面:
促进线粒体内细胞呼吸 线粒体内膜有甲状腺激素的受体,甲状腺激素具有促使甲状腺功能低下动物肝线粒体耗氧率增加的作用,同时伴有ATP产生的相应增加,P/O比不变; 正常动物使用小剂量甲状腺激素也有同样的作用,现认为由于甲状腺激素能增加细胞膜上ATPase的数目,即促进ATPase的合成,致使ATPase活性增加,ATPase活性增加的结果是由ADP生成ATP增多,同时产热也增多,但使用大剂量甲状腺素时,对于正常动物肝线粒体的作用与上述不同,虽刺激呼吸作用,但P/O比小,即产生ATP没有相应增加,发生了氧化磷酸化的拆偶联作用。拆偶联的原因是: 在正常的线粒体中的氧化作用,结果线粒体内外有一个质子浓度梯度,H+从线粒体不断流出,但同时存在一个质子泵,不断将H+从线粒体外泵入线粒体内,同时使氧化与磷酸化反应偶联。大剂量甲状腺素使线粒体膜的通透性增加,H+浓度梯度消失,结果影响了氧化磷酸化。这种拆偶联作用是离体实验的现象,过去常用以解释甲亢病人的一些症状,但现认为在甲状腺功能亢进的病人体内TH浓度并不足以发生拆偶联作用。
图1 人胰岛素结构
诱导酶蛋白及膜激素受体蛋白的合成 细胞核内有甲状腺激素的受体,虽还未分离出,但已知分子量约为50500,受体结合T3的力量比结合T4大10~40倍。核受体决定线粒体中氧化磷酸化所产生的能量的使用,现知所产生的能量是用于促进蛋白质的合成,一是诱导合成一些酶,例如细胞膜上的ATPase,脂肪细胞的脂蛋白脂肪酶以及心肌细胞的腺苷酸环化酶等; 二是诱导合成细胞膜激素的受体,例如已知甲状腺激素使心肌中β-肾上腺素能受体数目增加,还有脂肪细胞膜上的胰高糖素受体也增加,α-肾上腺素能受体则减少。
甲状腺激素
甲状腺分泌的激素主要有L-3,5,3′,5′四碘甲腺原氨酸(即甲状腺素、T4),L-3,5,3′三碘甲腺原氨酸(即T3)和少量L-3,3′,5′三碘甲腺原氨酸,称为逆三碘甲腺原氨酸(reverse T3,r-T3)。此外,尚释放小量甲状腺球蛋白(TGB)入淋巴液。T3的生物活性比T4约大五倍。正常人甲状腺每日分泌的T4比T3多几倍,但T4约有40%在外周组织脱碘生成T3及r-T3,这是血液中T3和r-T3的主要来源。然而T4并不只是激素前质,如不少甲状腺功能低下的病人,血清游离T3的浓度基本正常而游离T4的浓度低下。晚期胎儿和新生婴儿血液中,游离T4浓度高而T3极少,这些都说明T4本身也有重要的激素功能。正常人甲状腺中也有r-T3,但很少。r-T3不具有一般甲状腺激素的生物活性,但可能抑制T4的生热效应。晚期胎儿和新生婴儿血液中r-T3浓度远比成年人高而T3却难于测到。看来,r-T3也是甲状腺激素的正常成分。甲状腺球蛋白是在甲状腺细胞内合成的一种糖蛋白,分子量约为660,000。每分子甲状腺球蛋白约含140个酪氨酸残基,约有1/3可以碘化成单碘酪氨酸和双碘酪氨酸,其中只有一部分可缩合成为甲状腺激素。
甲状腺激素合成、贮存与释放的主要过程见下图。
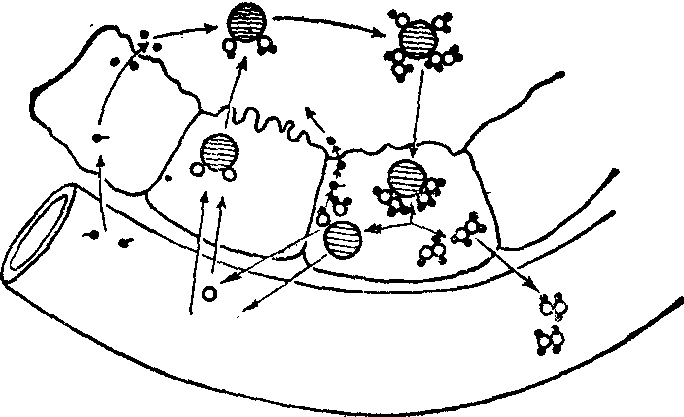

甲状腺激素合成、贮存与释放的主要过程示意图
合成甲状腺激素的第一步是甲状腺细胞从细胞外液中摄取碘,这是逆电化学梯度的主动运转,细胞膜上运转碘的物质称为“碘泵”。过氯酸盐、过锝酸盐与硫氰酸盐均能与I-竞争碘泵而抑制I-的摄取。在先天性缺乏“碘泵”的病人,只要血浆中保持够高浓度的I-,甲状腺细胞也可依靠扩散获得所需的I-。摄入的I-在过氧化酶与过氧化氢作用下先迅速氧化成为“活化”型的碘,随即进行碘化,即置换甲状腺球蛋白的酪氨酸残基环上第3位和第5位的质子形成单碘酪氨酸 (MIT) 或双碘酪氨酸(DIT)。甲状腺细胞内的可溶性还原物质如维生素C、还原型谷胱甘肽均能还原已活化的碘。抑制碘化。甲状腺细胞内的过氧化氢酶能破坏过氧化氢而阻抑活化,高浓度I-本身也抑制碘化过程,碘化主要是在腺泡腔内靠近顶部细胞膜处进行的。在同一过氧化酶系的催化作用下,一些已碘化的酪氨酸残基可缩合成为T4、T3或r-T3。所形成的T4、T3与r-T3仍结合于甲状腺球蛋白分子上并贮存于腺泡腔内,形成腺泡腔中胶质。正常人甲状腺含碘约8mg,90%在甲状腺球蛋白上,而其中一半又在碘化酪氨酸残基中,在碘化甲腺原氨酸残基中的不过40%左右。在碘化甲腺原氨酸残基中T4最多,约为T3的10~20倍,为r-T3的80~100倍。供碘多时,DIT与T4含量较多而MIT与T3较少,缺碘时则相反。甲状腺分泌激素时,腺细胞将甲状腺球蛋白胞饮入胞质形成胶质小滴并与溶酶体融合成为吞噬体,于是甲状腺球蛋白分子即被溶酶体的酸性蛋白水解酶系所水解,T4与T3水解下来后直接由基部细胞膜扩散入血液。MIT和DIT则在胞质内脱碘,所脱下的I-大部分在细胞内再利用,也有部分由甲状腺细胞逸出,称为“漏碘”,食物供碘量大则漏碘亦多,这可能是防止过分碘化的自身调节过程;酪氨酸与其他氨基酸可再用于合成甲状腺球蛋白。水解甲状腺球蛋白必须先将其分子中的双硫键还原成硫氢键,因而需要有转氢酶与还原型谷胱甘肽,这就依靠谷胱甘肽还原酶与还原型辅酶Ⅱ。大量I-进入细胞可抑制谷胱甘肽还原酶,因而抑制甲状腺激素的释放。
血液中的甲状腺激素 正常成年人血浆含T4 5~12μg/100ml,平均约8.5μg/100ml;T380~200ng/100ml,平均约120ng/100ml;而r-T3极少,平均约40ng/100ml。血液中的T4都是由甲状腺分泌的,而T3只有25%、r-T3只有3%是由甲状腺分泌的,其余75%的T3和97%的r-T3都是T4在外周组织脱碘的产物。
血液中甲状腺激素的型式 血液中的甲状腺激素绝大部分与蛋白质结合,血中的蛋白质结合碘主要是甲状腺激素中的碘。与甲状腺激素结合的蛋白质有三种: 甲状腺素结合球蛋白 (TBG)、甲状腺素结合前白蛋白(TBPA)和血清白蛋白。
血浆中T4有99.97%与蛋白质结合,其中75%与TBG结合,10%与白蛋白结合,游离T4(FT4)只有0.03%即约2ng/100ml或4×10-11mol/L。血浆中T3与蛋白质结合的约占99.7%,主要与TBG结合,少量与白蛋白结合而与TBPA结合的极少,游离T3(FT3)约0.3%即约0.4ng/100ml或1×10-11mol/L。r-T3与这些蛋白质的亲合力与T3近似,但血浆中r-T3的含量只有T3的1/3左右,游离r-T3为0.3%,其浓度只有0.1ng/100ml。甲状腺激素对细胞代谢的作用或是对腺垂体的反馈作用的强弱均取决于血中游离甲状腺激素的浓度。先天性TBG缺乏的病人其血浆内T4总浓度低到2~3μg/100ml,TBG增多的病人其血浆内T4总浓度可高达15~20μg/100ml,但这些病人血浆中FT4的浓度常保持在正常范围内,其甲状腺功能状态也可保持正常。此外,大多数哺乳动物血浆中T4的总浓度相差很大而FT4的浓度却相当接近,一般为每100毫升1.8~3.3ng。这些都提示,血液中只有游离型的甲状腺激素有生理效应或进入组织内分解破坏。这就是所谓“游离甲状腺激素假说”。与甲状腺激素结合的这些蛋白质,其生理作用主要是缓冲血液内游离激素含量的急剧变化,防止这些激素从肾脏大量流失。
血液中甲状腺激素的更新 正常人处于生理平衡情况下,在单位时间内所产生和破坏的甲状腺激素量基本相等,因而血浆中甲状腺激素浓度能保持相对恒定。正常人血液中三种甲状腺激素的更新情况见下表:
三种甲状腺激素的更新率
| 血浆浓度 μg/100ml | 代谢清除率 L/d | 产生速度 μg/d | |
| T4 | 8.5 | 1.0 | 85 |
| T3 | 0.12 | 27 | 32 |
| R-T3 | 0.04 | 80 | 32 |
正常青年或中年人血液中T4的半衰期约6~8天,每天代谢清除率约1升;血液中T3的半衰期仅1~2天,每天代谢清除率达27升。这主要由于各种甲状腺激素结合蛋白质与T4的亲合力和结合量均大于T3。由静脉注射一剂于3位用131I-标记的T4或T3,可以看到T4在体内分布的容积约9~10升,即相当于细胞外液量,而T3的分布容积可达40升以上,加之T4的更新率也远远小于T3,提示T4主要是细胞外激素而T3主要是细胞内激素,即主要是T3进入细胞产生激素效应而T4主要是激素前质。r-T3的更新率更快。至于代谢清除途径,80%的T4与T3首先在外周组织脱碘,所脱下的碘可由甲状腺再摄取或由肾排出,约有40%的T4脱碘后生成T3或r-T3。甲基硫氧嘧啶等甲状腺抑制药能抑制T4在外周脱碘生成T3的过程。其余20%的T4与T3则是与葡萄糖醛酸或硫酸盐结合后由胆汁排出。
甲状腺激素的生理作用 T4与T3是调节机体代谢与生长发育的重要激素,此外,在甲状腺功能紊乱时常常影响心血管、神经、消化等系统的功能。
对细胞代谢的作用 T4与T3的作用主要是两个方面:一方面使许多组织的分解代谢增强,耗氧量、产热量和形成ATP的量都增加,这称为甲状腺激素的生热作用,另一方面是使许多组织细胞的蛋白质、核糖核酸以及脱氧核糖核酸的合成增多。生热作用的潜伏期长达1~2天,T3的生热作用比T4强,潜伏期较短但持续时间也较短。在T4或T3作用下,心、肝、肾与骨胳肌等组织内糖与脂类分解氧化均增强、生热作用很明显,但在脑、性腺、淋巴结、胸腺、肺、脾等组织则生热作用很不明显或不出现。生热作用产生的原理尚未阐明,然而能被放线菌素D所阻断,提示生热作用是继发于甲状腺激素促进蛋白质和核酸合成的作用的;有人认为,这种蛋白质很可能是Na+,K+-ATP酶,如用哇巴因抑制此酶,生热作用即消失。甲状腺激素对蛋白质合成的促进作用,可能首先是增强“转录”过程,使mRNA生成增多,然后又增强“翻译”过程。甲状腺激素对蛋白质代谢的作用与动物情况和激素剂量都有关系。在切除甲状腺的大鼠,中等剂量T4使蛋白质合成增加,而大剂量T4将抑制蛋白质合成。甲状腺功能低下的病人蛋白质合成减慢但适当补充激素后将恢复正常,而甲亢病人则蛋白质分解增多,尿氮增多。动物和人的生长速度一般反应了蛋白质合成情况。未成熟动物和未成年病人甲状腺功能低下则生长停滞,及时补充适量甲状腺激素又恢复生长,激素过量又抑制生长。这说明甲状腺激素对蛋白质代谢的调节作用是双相的。
对生长发育的作用 成年以前甲状腺功能低下将使长骨发育不全而肢体过短,同时脑的发育缺陷严重,成为呆小症。出生前后即发生甲状腺功能低下的病儿,脑神经元发育不全、树突稀少,髓鞘形成也延迟;必须在新生儿期中及时治疗,否则脑的发育将不能恢复正常而成为痴呆。甲状腺激素影响发育的细胞机理尚未完全清楚。大鼠出生后不久即摘除甲状腺则组织内蛋白质、RNA、DNA均减少,在分裂增殖期的细胞其DNA合成减少特别明显;若注射T3将使细胞分裂指数和进入肝细胞DNA的胸腺嘧啶增多,这些变化可被放线菌素D和放线菌酮所抑制。说明甲状腺激素可能是先合成某些酶蛋白来促进DNA的合成。
甲状腺激素的受体 已证明大鼠细胞核内有能与T3(而不是T4)特异性结合的而且是可饱和的受体。据测定大鼠每个肝细胞核约有4000个可与T3结合的部位,通常约有37~55%是与T3结合的。T3与此受体结合的平衡常数(Ka)约4.6×1011M-1,T4的Ka约为22×1010M-1,即T3与此受体的亲合力比T4大21倍。大鼠不同组织细胞核的T3结合容量大小不同,但这与T3对这些组织生热作用大小的差异是一致的,即细胞核的T3结合容量大的组织T3的生热作用也大。用同位素标记T3与细胞核的特异结合部位结合后,注射T3或某些甲状腺素演化物可将已结合的标记T3替换下来,但不同物质替换下50%标记T3所需的克分子浓度不同。将替换下50%标记T3时所需T3的克分子浓度与用另一演化物所需的克分子浓度的比值称为相对活性比值(RPR)。T3的RPR为1,T4的RPR在肝细胞为0.1而在心肌细胞为0.4,D-T3的RPR在肝细胞为0.7而在心肌细胞为0.3,r-T3在两种细胞中的RPR均为0,即RPR与生理效用相符。从已有资料说明,T3的特异性受体是在细胞核内,而且可能是染色质上的一种酸性蛋白质而不是组蛋白。在细胞浆内尚未发现甲状腺激素的特异性受体。大鼠甲状腺激素的生理效应约有12%可归之于T4,但究竟是T4先在组织内脱碘成为T3再与此受体结合或是通过其它机理,尚不清楚。
甲状腺激素
由甲状腺滤泡细胞摄取血循环中的碘与酪氨酸结合而形成激素.主要有甲状腺素(T4),三碘甲腺原氨酸(T3)二种。
摄入体内的碘化物在甲状腺内在促甲状腺激素(TSH)的调节下合成甲状腺激素,正常人每日平均约有100~200μg无机碘化物经胃肠道吸收入血循环,其中30~50%为甲状腺摄取,部分碘化物可自乳汁分泌,并可通过胎盘,故妊娠和哺乳时不可用131I作体内诊断或治疗,碘化物主要自尿、胆汁和粪便排泄。在甲状腺内合成甲状腺激素可经过以下四个步骤:
❶碘摄取: 缺碘和TSH加强甲状腺摄取碘。在此过程中需要能量和耗氧,是控制甲状腺激素的关键步骤。
❷酪氨酸碘化作用: 碘化物进入甲状腺细胞后,经过过氧化物酶作用,产生活性碘、可能是[I-],并迅速和胶质腔中靠近细胞顶部的甲状腺球蛋白分子上的酪氨酰基结合使之碘化,形成一碘酪氨酸(MIT)和二碘酪氨酸(DIT)。
❸偶联过程: 在甲状腺球蛋白分子上的MIT和DIT,在不同的组合下,通过过氧化物酶的作用而偶联成T4或T3,并贮存在滤泡中。正常滤泡腔中含有的T4,可以供机体使用2个月左右。甲状腺功能亢进时,由于分泌增多增快,腺泡内T4含量减少。
❹激素分解和释放: 在TSH的兴奋下,滤泡顶部的微绒毛包围一小团腺腔内的胶质,并融合成细胞内胶质点滴(胞饮作用),进入细胞的胶质小滴和溶酶体合成吞噬体,胶滴内带有激素的甲状腺球蛋白,经蛋白分解酶的水解作用,分解为甲状腺球蛋白,甲状腺激素T3、T4以及MIT、DIT。T3和T4通过细胞基膜进入血循,正常血循环中也可有少量反T3(3,3′,5′三碘甲腺原氨酸,r-T3)、四碘甲腺醋酸、MIT和DIT。少量甲状腺球蛋白也可经淋巴进入血循环,人正常血清浓度为6ng/ml,在甲状腺功能亢进及某些甲状腺炎、癌中升高,其功能不明。大部分MIT和DIT经脱碘作用可重被腺体利用。
合成的甲状腺激素分泌至血循后即与特异的蛋白质结合,主要是甲状腺素结合球蛋白(TBG),实际上是糖蛋白占75%,其次是甲状腺激素结合前白蛋白(TBPA)约占15%和白蛋白占10%。T4和蛋白质结合的亲和力较强,结合率可高达99.95%,T3则为99.5%。TBG可因妊娠,服用雌激素,急慢性肝病粘液性水肿等而升高,因雄激素、糖皮质激素过多、肾病综合征、低蛋白血症及多种严重疾病和甲状腺功能亢进症等情况而减少,也可因遗传性血浆蛋白过高或过低而影响TBG的含量,从而影响血清总甲状腺激素测定的结果。血循环中和蛋白结合的甲状腺素与少量游离激素处于可逆的平衡状态,但只有游离型T4-T3才能进入靶细胞发生生物效应。由于T3和血浆蛋白的亲和力远较T4弱,故易自血循环进入细胞发挥生理作用。部分T4在肝、肾等主要脏器中转化成T3,其产量约占T3总量的70~90%,故绝大部分T3来自T4的转化。约40%的T4则经5-脱碘酶的作用而转化为r-T3,后者生物活性甚微弱,但在甲状腺激素的代谢过程中起重要调节作用。胎儿、老年以及某些全身性感染和多种慢性病如肝病、消瘦等可出现低T3和高r-T3现象,主要由于5′-脱碘酶活性降低所致。游离T4、T3进入靶细胞后,T4转化为T3,后者部分与胞浆内蛋白(并非受体)相结合,部分T3、T4及T4的其他代谢产物进入细胞核与染色质上DNA与组蛋白的T3或T4结合受体相结合,产生生物效应。各种组织中的T3受体数目不一,如大鼠的脑、睾丸及脾脏中的受体较少,故甲状腺激素的生物效应很弱,而垂体、肝脏及心脏等组织受体含量较多,生物效应也较显著。T3-受体和T3的结合远较T4及其代谢产物专一,亲和力为T4的4~10倍,甚而更多。
正常时垂体细胞分泌的TSH通过腺苷环化酶-cAMP系统刺激甲状腺合成和分泌甲状腺激素,甲状腺腺体增大,血流增多,细胞自平时正方形转变成柱状,顶部有伪足形成,吞噬胶质,同时甲状腺球蛋白水解和激素的分泌量均增多。TSH本身不受下丘脑弓状核和室旁核或正中隆起分泌的促甲状腺激素释放激素(TRH)所刺激和调节。急性寒冷刺激可使TRH合成酶活性增高,高级神经中枢如边缘系统通过各种情感和应激冲动也可兴奋下丘脑TRH。血循环中游离T4、T3增高后,进入垂体细胞核中和受体结合,抑制TSH分泌,实现负反馈,对下丘脑则有兴奋作用。此外,甲状腺本身也有自身调节作用,腺体内有机碘的含量和腺体摄取无机碘的功能呈反比关系,如给予较大剂量碘化物,则甲状腺腺泡中甲状腺激素合成增多,可抑制自身腺体激素合成,称Wolff-Chaikoff效应,可减少或避免发生甲状腺功能亢进的机会。又如在缺碘地区,甲状腺在合成甲状腺激素时,则以T3多于T4,如是可使甲状腺功能维持正常或接近正常。
甲状腺激素能促进氧耗,增高基础代谢率(BMR),故有促进产热作用。甲状腺功能亢进时患者常有怕热、多汗; 甲状腺功能减退时,因耗氧率减少,患者怕冷,甲状腺激素的产热作用,主要由于激素诱导细胞膜Na:K泵的合成并增强其活力,消耗大量能量,线粒体内的能量代谢活动增强,氧耗和产热均增加。
甲状腺激素对蛋白质、碳水化合物和脂肪三大物质,以及水、盐和维生素的代谢均有重要作用。甲状腺激素的基本作用是诱导新生蛋白质包括特殊酶系的合成。激素过多时,氧耗率增加,蛋白质分解,肌肉消耗呈负氮平衡。在生理条件下,甲状腺激素也为高级神经和全身组织生长发育所必需,儿童期缺乏甲状腺激素则生长发育停顿,形成克汀病,智力显著减退,但过量时却可抑制生长; 甲状腺激素可自多方面影响糖代谢。小剂量时促进糖原合成,大剂量则导致糖原分解,故也呈双相作用。甲状腺激素尚可促进葡萄糖及半乳糖在肠道的吸收,其速度可超过机体处理的速度,故甲状腺功能亢进时常有糖耐量减退; 甲状腺激素可促进脂肪合成和降解,但以后者较明显。甲状腺功能亢进时,血中胆固醇浓度降低,甲状腺功能减退时,血胆醇常增高,主要由于胆固醇分解代谢改变,前者增快,后者减慢而排出分解产物亦慢所致。甲状腺激素尚可促进脂肪分解作用和利尿作用。在甲状腺激素过多时,组织中硫胺、核黄素、维生素B12和维生素C的含量均减少,脂溶性维生素如A、D、E等在组织中的含量也减少。
- 深青蓝色是什么意思
- 深靓是什么意思
- 深静脉是什么意思
- 深静脉功能试验是什么意思
- 深静脉炎方是什么意思
- 深静脉炎洗剂是什么意思
- 深静脉血栓形成的造影诊断是什么意思
- 深静脉高营养疗法是什么意思
- 深鞠躬是什么意思
- 深鞠躬位是什么意思
- 深题锦翰,浅泛琼漪,暗春曾泄。是什么意思
- 深驼色暗花罗棉腹带是什么意思
- 深驼色绸织金鸳鸯纹帷幔是什么意思
- 深驼色菱纹罗绣团花棉套裤是什么意思
- 深鸦喋是什么意思
- 深黄是什么意思
- 深黄杨柳夕阳外,淡白杏花明月中。是什么意思
- 深黄色是什么意思
- 深黑是什么意思
- 深黑夜是什么意思
- 深黑的样子是什么意思
- 深黑而微红的颜色是什么意思
- 深黑色是什么意思
- 深黑色的良马是什么意思
- 深黑色的马是什么意思
- 深黑高耸的样子是什么意思
- 深默是什么意思
- 深龋治疗是什么意思
- 深,重是什么意思
- 淲是什么意思
- 淲池北流是什么意思
- 淳是什么意思
- 淳之身父之所遗,淳之身君之所用,为父为君,死亦何负于双慈。是什么意思
- 淳于是什么意思
- 淳于是什么意思
- 淳于伯漕运误期被刑案是什么意思
- 淳于儉墓志是什么意思
- 淳于县是什么意思
- 淳于嘉是什么意思
- 淳于意是什么意思
- 淳于故城是什么意思
- 淳于斟是什么意思
- 淳于智是什么意思
- 淳于矜是什么意思
- 淳于矜狸妇是什么意思
- 淳于缇萦是什么意思
- 淳于衍是什么意思
- 淳于衍毒杀许皇后案是什么意思
- 淳于覃是什么意思
- 淳于诞是什么意思
- 淳于越是什么意思
- 淳于量是什么意思
- 淳于長夏承碑是什么意思
- 淳于长是什么意思
- 淳于长谋逆案是什么意思
- 淳于髡是什么意思
- 淳于髡 - 〔西汉〕司马迁是什么意思
- 淳于髡借饮酒喻盛衰之理是什么意思
- 淳于髡失鹄巧设辞是什么意思
- 淳于髡放鹄是什么意思